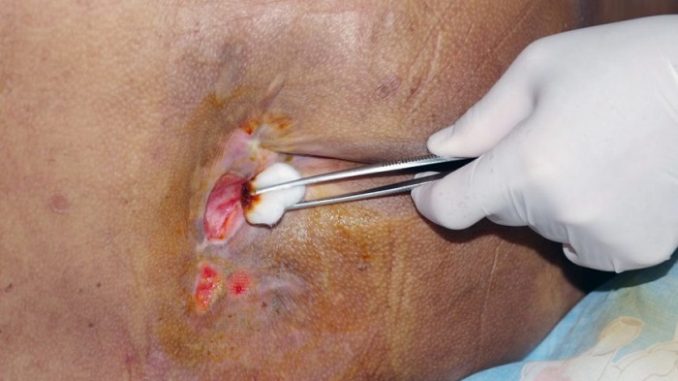
Vết thương hoại tử do loét tỳ đè là nơi các mô bị ép giữa các điểm nhô của xương và các bề mặt cứng. Chúng được gây ra bởi áp lực kết hợp với ma sát, lực mài và độ ẩm. Các yếu tố nguy cơ bao gồm tuổi> 65, suy giảm lưu thông và tưới máu tổ chức, cố định, suy dinh dưỡng, giảm cảm giác, và không tự chủ. Mức độ nghiêm trọng bao gồm từ ban đỏ da không thể nhạt màu đến hoại tử hết chiều dày của da.
Contents
Chẩn đoán là lâm sàng.
Tiên lượng là rất tốt cho loét giai đoạn sớm; loét do bị bỏ quên và giai đoạn cuối gây nguy cơ nhiễm trùng nghiêm trọng và rất khó chữa khỏi. Xử lý Vết thương hoại tử do loét tỳ đè bao gồm giảm áp lực, tránh ma sát và lực mài, và chăm sóc vết thương cẩn thận. Đôi khi, cần phải ghép da hoặc chuyển vạt da cơ để giúp lành vết thương.
Từ năm 1993 đến năm 2006, số bệnh nhân nhập viện bị loét áp lực tăng lên> 75%, tỷ lệ trên 5 lần tổng số bệnh nhân nhập viện. Tỷ lệ này tăng lên nhiều nhất ở những bệnh nhân nằm viện. Hiện nay, khoảng 1,3 đến 3 triệu bệnh nhân ở Hoa Kỳ có PUs, dẫn đến gánh nặng tài chính đáng kể cho bệnh nhân và các cơ sở chăm sóc sức khoẻ.
Nguyên nhân của vết thương hoại tử do loét tỳ đè
Các yếu tố nguy cơ cho PUs bao gồm:
Tuổi> 65 (có thể do giảm mô mỡ dưới da và tưới máu)
Giảm khả năng di chuyển (ví dụ do nằm viện kéo dài, nghỉ ngơi tại giường, chấn thương tủy sống, an thần, suy nhược làm giảm chuyển động tự nhiên, và / hoặc suy giảm nhận thức)
Tiếp xúc với chất kích thích da (ví dụ, do tiểu không tự chủ và / hoặc đại tiện không tự chủ)
Giảm khả năng sửa chữa làm lành vết thương (ví dụ, do suy dinh dưỡng; bệnh tiểu đường; suy giảm mô do bệnh động mạch ngoại vi; bất động; Suy tĩnh mạch)
Giảm cảm giác
Một vài thang điểm (xem Hình: Thang điểm Braden để dự báo nguy cơ loét áp lực. và xem Bảng: Thang điểm Norton để dự đoán nguy cơ loét áp suất *) được xây dựng để dự đoán rủi ro. Mặc dù việc sử dụng các thang điểm được coi là tiêu chuẩn chăm sóc, nhưng chúng không được chứng minh hiệu quả hơn so với đánh giá lâm sàng có chuyên môn trong một số ít PUs. Tuy nhiên, nên sử dụng thang điểm đánh giá rủi ro cùng với đánh giá lâm sàng có chuyên môn.
Thang điểm Braden để dự báo nguy cơ loét áp lực.
Bệnh nhân được đánh giá trong 6 loại: nhận thức cảm giác, độ ẩm, hoạt động, vận động, dinh dưỡng, ma sát và mài. Nguy cơ loét áp lực tăng lên khi điểm giảm: 15-16 = nguy cơ nhẹ; 12-14 = nguy cơ vừa phải; < 12 = nguy cơ nghiêm trọng. Phù hợp với Braden B, Bergstrom N: Loét loét áp ở người lớn: Dự báo và dự phòng. Clinical Practice Guideline, Không. 3, trang 14-17, tháng 5 năm 1992. Bộ Y Tế và Dịch Vụ Nhân Sinh Hoa Kỳ. |
Sinh lý bệnh vết thương hoại tử do loét tỳ đè
Các yếu tố chính gây PUs là
Sức ép:
Khi các mô mềm được nén giữa các điểm nhô của xương và bề mặt tiếp xúc, sự tắc nghẽn mạch máu với thiếu máu cục bộ và thiếu oxy máu; nếu không được giải nén, một PU có thể phát triển trong 3 đến 4 h. Điều này thường xảy ra nhất đối với xương cùng, ụ ngồi, mấu chuyển, mắt cá, và gót chân, nhưng PUs có thể phát triển ở mọi nơi.
Ma sát:
Ma sát (cọ xát quần áo hoặc giường ngủ) có thể gây loét da bằng cách gây trợt tại chỗ và phá vỡ lớp biểu bì và bề mặt da.
Lực mài
Các lực mài (ví dụ khi một bệnh nhân được đặt trên mặt phẳng nghiêng) căng thẳng và tổn thương các mô hỗ trợ gây ra bởi các lực của cơ và mô dưới da được rút bởi lực hấp dẫn để chống lại các mô bề mặt nông, nơi vẫn tiếp xúc với bề mặt. Lực mài góp phần gây PUs nhưng không phải là nguyên nhân trực tiếp.
Độ ẩm:
Độ ẩm (ví dụ như mồ hôi, không tự chủ) dẫn đến sự phân hủy mô và sự điều tiết, có thể gây PUs ban đầu hoặc làm nặng hơn tình trạng cũ. Bởi vì cơ bắp dễ bị thiếu máu cục bộ hơn so với da, cơ thiếu máu cục bộ và hoại tử có thể gây PU bên dưới, kết quả do sự ép kéo dài.
Triệu chứng cơ năng và triệu chứng thực thể
PUs ở giai đoạn nào cũng có thể gây đau hoặc ngứa nhưng có thể không được nhận thấy bởi những bệnh nhân có giảm nhận thức hoặc cảm giác.
Hệ thống phân chia
Một số hệ thống phân chia tồn tại. Hệ thống được sử dụng rộng rãi nhất, được xây dựng bởi Ban tư vấn loét áp lực quốc gia (NPUAP), phân loại loét theo độ sâu của tổn thương mô mềm.
Giai đoạn I
PUs xuất hiện như là ban đỏ không thể chuyển màu nhạt, thường là trên nền xương cứng. Thay đổi màu sắc có thể không được nhìn thấy trong da tối màu. Tổn thương này cũng có thể ấm hơn, lạnh hơn, cứng hơn, mềm hơn, hoặc căng hơn các mô liền kề hoặc đối diện. Giai đoạn một vết loét thực sự (một khiếm khuyết của da vào lớp hạ bì) là chưa xuất hiện. Tuy nhiên, loét sẽ xảy ra nếu tiến triển không bị phát hiện và đảo ngược.
Giai đoạn II
PUs biểu hiện như là một tổn thương của lớp biểu bì (xói mòn) có hoặc không có loét thực sự ( khiễm khuyết vượt quá mức độ của thượng bì); mô dưới da không bị bộc lộ. Vết loét là nông với nền màu hồng đến màu đỏ. Giai đoạn II cũng bao gồm mụn nước nguyên vẹn hoặc vỡ một phần do áp lực. (Chú ý: Các nguyên nhân liên quan không do áp lực gây trợt, loét, hoặc bọng nước, như rách da, bỏng băng, ẩm ướt, và trợt, loại trừ khỏi giai đoạn II).

Giai đoạn III
PUs biểu hiện như là sự mất hoàn toàn độ dày da mà không có biểu lộ cơ hoặc xương.
Loét do tì đè độ III (Chân)


Giai đoạn IV
PUs biểu hiện như mất toàn bộ độ dày với bộc lộ của xương, gân, hoặc cơ bắp.

Không rõ giai đoạn
PUs được bao phủ bởi các mảnh vụn hoặc vết bẩn, không cho phép đánh giá độ sâu. Các tổn thương gót chân không ổn định, không gây vết loét với hoại tử khô không bao giờ nên phân giai đoạn.
Chấn thương mô sâu
Là một loại mới của biểu hiện gợi ý rằng tổn thương mô dưới do áp lực và / hoặc lực mài. Các phát hiện bao gồm vùng da màu tím đến màu hạt dẻ của da còn nguyên vẹn, và mụn nước, bọng nước đầy máu hoặc chất nhầy Khu vực này có thể cảm thấy cứng hơn, nhầy hơn, ấm hơn, hoặc mát hơn so với các mô xung quanh.
PUs không phải lúc nào cũng biểu hiện giai đoạn I và sau đó tiến lên các giai đoạn cao hơn. Đôi khi, dấu hiệu đầu tiên của PU là sâu, hoại tử giai đoạn III hoặc loét giai đoạn IV. Trong PUs phát triển nhanh, mô dưới da có thể hoại tử trước khi biểu bì bị trợt thượng bì. Do đó, một vết loét nhỏ có thể thực sự đại diện cho hoại tử và tổn thương sâu dưới da .
Biến chứng vết thương hoại tử do loét tỳ đè
PUs là một ổ chứa cho các vi khuẩn kháng thuốc kháng sinh mắc phải trong bệnh viện. Số lượng lớn vi khuẩn trong vết thương có thể cản trở việc lành tổ chức. Dù đã điều trị đúng cách nhưng vết thương lành chậm thì nên xem xét chẩn đoán viêm tủy xương bên dưới (có đến 32% bệnh nhân) hoặc hiếm khi ung thư biểu mô tế bào vảy trong vết loét (loét Marjolin).
Các yếu tố tại chỗ khác gây không lành PUs bao gồm các đường xoang, có thể là nông hoặc kết nối các vết loét với các cấu trúc sâu liền kề (ví dụ, xoang từ loét cùng cụt đến ruột), viêm mô bào, và vôi hoá mô. Biến chứng nhiễm trùng toàn thân hoặc lây lan có thể bao gồm nhiễm khuẩn huyết, viêm màng não, và viêm nội tâm mạc.
Chẩn đoán vết thương hoại tử do loét tỳ đè
Đánh giá lâm sàng
Đánh giá dinh dưỡng
Chẩn đoán loét tỳ đè dựa trên đánh giá lâm sàng. Loét do suy động mạch và tĩnh mạch hoặc bệnh thần kinh ở người tiểu đường có thể giống PUs, đặc biệt là ở các chi dưới và cũng có thể trở nên tệ hơn do cùng lực tương tự gây ra hoặc làm xấu đi PUs.
Độ sâu và lan rộng của PUs có thể khó xác định. Việc xếp loại giai đoạn và chụp ảnh vết thương là điều cần thiết để theo dõi sự tiến triển hoặc lành tổn thương. Có thang điểm đánh giá lành tổn thương. Pressure Ulcer Scale for Healing (PUSH) (Thang điểm đánh giá mức độ lành loét tỳ đè), được tạo ra song song với thang điểm giai đoạn NPUAP, đã được nhiều tổ chức thống nhất. Nuôi cấy vết thương định kỳ không được khuyến cáo vì tất cả các PU đều bị vi khuẩn bội nhiễm.
Đánh giá dinh dưỡng được khuyến cáo ở những bệnh nhân có PUs, đặc biệt là những người có PUs giai đoạn III hoặc IV. Các xét nghiệm được đề nghị bao gồm Hct, transferrin, prealbumin, albumin và tổng số và số lượng tế bào lymphô CD4 +. Suy dinh dưỡng cần đánh giá và điều trị.
Loét không lành có thể là do điều trị không đầy đủ nhưng nên nghi ngờ có biến chứng. Nhiễm trùng bên dưới khi xuất hiện triệu chứng căng, ban đỏ của da xung quanh, chảy máu, hoặc mùi hôi. Sốt và tăng bạch cầu nên nghi ngờ của viêm mô tế bào, nhiễm khuẩn huyết, hoặc viêm tủy xương bên dưới.
Nếu nghi ngờ bị viêm xương, CBC, cấy máu, và ESR hoặc protein phản ứng C được khuyến cáo. Viêm tủy xương được khẳng định bằng sinh thiết tủy xương và nuôi cấy, nhưng điều này không phải lúc nào cũng có thể thực hiện được. Chẩn đoán hình ảnh thiếu mối liên quan với độ nhạy và độ đặc hiệu cao. MRI rất nhạy cảm nhưng không cụ thể và có thể giúp xác định phạm vi lan rộng của PUs. MRI tiêm thuốc cản quang gadolinium có thể giúp xác định việc thoát hoặc chảy dịch các vùng xoang.
Tiên lượng vết thương hoại tử do loét tỳ đè
Tiên lượng cho PUs giai đoạn đầu rất tốt nếu điều trị kịp thời và thích hợp, nhưng điều trị bệnh kéo dài vài tuần. Sau 6 tháng điều trị,> 70% PUs giai đoạn II, 50% PUs giai đoạn III, và 30% PUs giai đoạn IV được giải quyết . PUs thường phát triển ở những bệnh nhân đang được chăm sóc dưới mức tối ưu và / hoặc có các rối loạn nghiêm trọng làm giảm khả năng chữa lành vết thương (ví dụ, tiểu đường, suy dinh dưỡng, bệnh động mạch ngoại vi). Nếu chăm sóc vết loét và kiểm soát các bệnh lý không thể cải thiện, kết quả lâu dài là kém, ngay cả khi việc chữa lành vết thương ngắn hạn được thực hiện.
Điều trị vết thương hoại tử do loét tỳ đè
Giảm áp lực
Chăm sóc loét trực tiếp
Quản lý đau
Kiểm soát nhiễm trùng
Đánh giá nhu cầu dinh dưỡng
Phẫu thuật hoặc trị liệu bổ sung
Giảm áp suất
Giảm áp lực lên mô được thực hiện thông chăm sóc cẩn thận các vị trí điểm của bệnh nhân, thiết bị bảo vệ và sử dụng các bề mặt hỗ trợ.
Thay đổi tư thế thường xuyên (và chọn đúng vị trí) là quan trọng nhất. Một lịch trình bằng văn bản nên được sử dụng để định hướng thay đổi tư thế. Bệnh nhân ngủ nên được xoay chuyển tối thiểu là mỗi 2 h và nên được đặt ở một góc 30 ° so với nệm khi nằm nghiêng (ngửa bên) để tránh áp lực lên mấu chuyển trực tiếp.
Độ cao của đầu giường phải là tối thiểu để tránh những ảnh hưởng của lực mài. Khi thay đổi vị trí của bệnh nhân, cần phải sử dụng thiết bị nâng (ví dụ khung Stryker) hoặc khăn trải giường thay vì lôi kéo bệnh nhân để tránh ma sát không cần thiết. Bệnh nhân được đặt trong ghế nên được thay đổi vị trí mỗi giờ và khuyến khích tự thay đổi vị trí mỗi 15 phút.
Đệm bảo vệ chẳng hạn như gối, đệm xốp, và bảo vệ gót chân có thể được đặt giữa đầu gối, mắt cá chân, và gót chân khi bệnh nhân nằm ngửa hoặc nghiêng bên. Bệnh nhân bị cố định xương gãy thì vùng hở nên được tách khỏi khuôn thạch cao tại các vị trí áp lực. Đệm ghế mềm nên được cung cấp cho bệnh nhân có thể ngồi trên ghế.
Hỗ trợ bề mặt dưới giường ngủ có thể được thay đổi để giảm áp lực. Chúng thường kết hợp với các biện pháp khác nhau khi điều trị PUs.
Các bề mặt hỗ trợ được phân loại dựa trên việc chúng có cần điện để vận hành. Các bề mặt tĩnh không cần điện, trong khi bền mặt động thì cần điện. Mặc dù các bề mặt động thường được khuyến cáo cho các PUs nặng, không có bằng chứng kết luận ủng hộ hoạt động động trên các bề mặt tĩnh.
Các bề mặt tĩnh bao gồm lớp phủ đệm chứa không khí, bọt, gel và nước bên dưới và đệm lò xo Nệm hình khay trứng không có lợi. Nói chung, bề mặt tĩnh tăng diện tích hỗ trợ bề mặt và giảm áp lực và lực mài. Các bề mặt tĩnh truyền thống được sử dụng cho phòng chống PU hoặc PU giai đoạn I.
Các bề mặt động bao gồm nệm xen kẽ không khí, đệm không khí ở dưới, và đệm không khí. Nệm chuyển đổi dòng không khí có các tế bào không khí được bơm xen kẽ và xì hơi bởi một máy bơm, do đó dịch chuyển áp lực hỗ trợ từ vị trí này sang vị trí khác. Nệm không khí bên dưới là những chiếc đệm có khả năng thấm khí, nó liên tục được thổi phồng không khí; dòng không khí có tác dụng làm khô bề mặt mô.
Những tấm đệm chuyên dụng này được chỉ định cho bệnh nhân có PU giai đoạn I, những người tăng áp trên bề mặt tĩnh và cho bệnh nhân có PU giai đoạn III hoặc IV Nệm không khí hóa lỏng (không khí cao) có chứa các hạt bọc silicon hóa lỏng khi không khí được bơm qua giường.
Ưu điểm: giảm độ ẩm và làm mát. Những nệm này được chỉ định cho những bệnh nhân giai đoạn III và IV không lành lại hoặc có nhiều vết loét thân mình
Chăm sóc vết thương hoại tử do loét tỳ đè
Chăm sóc loét gồm làm sạch, tẩy rửa và băng vết thương.
Làm sạch
Nên được thực hiện từ đầu và với mỗi lần thay đổi mặc quần áo. Nước muối đẳng trương là lựa chọn tốt nhất. Làm sạch thường liên quan đến tưới nước ở áp suất đủ để loại bỏ vi khuẩn mà không làm tổn thương mô; ống tiêm, chai bóp, hoặc hệ thống điều áp điện có thể được sử dụng. Tưới nước cũng có thể giúp loại bỏ các mô hoại tử.
Ngoài ra, có thể sử dụng ống tiêm 35 ml và catheter tĩnh mạch 18-gauge. Tưới nước nên tiếp tục cho đến khi không còn mảnh vụn nào. Thuốc khử trùng (iốt, hyđrô peroxit) và chất khử trùng có thể phá hủy mô hạt và do đó nên tránh.
Làm sạch là cần thiết để loại bỏ mô hoại tử. Mô hoại tử là nơi phát triển của vi khuẩn, ngăn lành vết thương. Các phương pháp bao gồm
Khử trùng cơ học:
Phương pháp này bao gồm hydrotherapy (bồn tạo sóng) và thông thường nhất băng ướt đến khô. Làm sạch vết thương bằng cách tưới nước ở áp suất vừa đủ cũng có thể loại bỏ các mảnh vỡ. Chỉ khi các vết thương có dịch tiết rất lỏng có thể làm sạch cơ học loại bỏ các mảnh vụn hoại tử trên bề mặt vết thương. Băng ướt phải được sử dụng thận trọng vì thay đổi chúng thường gây đau và có thể loại bỏ các mô hạt khỏe mạnh bên dưới.
(Phẫu thuật) làm sạch bằng dao:
Phương pháp này liên quan đến việc sử dụng một dao mổ vô trùng hoặc kéo để loại bỏ hoạt tử khô và hoại tử dày. Một lượng nhỏ vảy da hoặc mô có thể được loại bỏ ở giường bệnh nhân, nhưng các khu vực rộng hoặc sâu (ví dụ, nếu xương, gân hoặc khớp nằm bên dưới) cần loại bỏ trong phòng mổ. Làm sạch bằng dao cần phải tiến hành ngay cho viêm mô bào hoặc tổn thương bị nghi ngờ gây nhiễm trùng huyết.
Làm sạch tự động
Băng tổng hợp (hydrocolloids / hydrogel) hoặc băng bán kín (film trong suốt) được sử dụng để tạo điều kiện phân hủy các mô hoại tử bởi các enzyme trong vết thương. Làm sạch tự động có thể được sử dụng cho các vết thương nhỏ hơn và ít có dịch. Không nên sử dụng phương pháp này nếu nghi ngờ nhiễm trùng vết thương.
Làm sạch bằng enzym:
Những bệnh nhân bị xơ hóa hoặc hoại tử nhẹ có thể điều trị bằng kỹ thuật này (sử dụng collagenase, papain, fibrinolysin, deoxyribonuclease, hoặc streptokinase / streptodornase). Phương pháp này cũng có thể được sử dụng cho những bệnh nhân mà người chăm sóc không được đào tạo để thực hiện làm sạch cơ học hoặc cho bệnh nhân không thể chịu đựng được phẫu thuật. Phương pháp này là hiệu quả nhất sau khi mở dọc cận thân vết thương với một con dao để tăng sự thâm nhập.
Phẫu thuật sinh học:
Loại bỏ có chọn lọc mô hoại tử bằng liệu pháp cấy ấu trùng ruồi xanh rất có hiệu quả. Phương pháp này là hữu ích nhất ở những bệnh nhân đã lộ xương, gân và khớp trong vết thương, nơi chống chỉ định làm sạch bằng dao.
Băng vết thương rất hữu ích để bảo vệ vết thương và tạo điều kiện thuận lợi cho quá trình chữa bệnh (xem Bảng: Các lựa chọn băng cho loét áp lực). Băng vết thương nên được sử dụng cho giai đoạn I PUs có thể bị ma sát hoặc không tự chủ và cho tất cả các loại PUs khác (xem Bảng: Các lựa chọn băng cho loét áp lực).
Trong giai đoạn I PUs chịu ma sát gia tăng, điều trị bằng màng trong suốt là đủ. Đối với PUs có dịch tiết ít, các màng trong suốt hoặc hydrogel, là các băng polyme liên kết ngang có trong tấm hoặc gel, được sử dụng để bảo vệ vết thương khỏi nhiễm trùng và tạo môi trường ẩm ướt. Màng trong suốt hoặc hydrogel nên được thay đổi sau mỗi 3 đến 7 ngày.
PUs có dịch tiết từ nhẹ đến trung bình điều trị bằng hydrocolloids, kết hợp gelatin, pectin và carboxymethylcellulose ở dạng tấm và bột và phải được thay 3 ngày một lần.
Alginates (các dẫn xuất rong biển polysaccharide có chứa axit alginic), được làm như giấy, dây và băng, được chỉ định để hấp thụ dịch tiết rộng và kiểm soát chảy máu sau khi phẫu thuật. Alginat có thể được đặt trong vòng 7 ngày nhưng phải được thay đổi sớm hơn nếu chúng trở nên bão hòa.
Băng bọt có thể được sử dụng trong các vết thương với mức độ dịch tiết khác nhau và cung cấp một môi trường ẩm để chữa lành vết thương.. Băng bọt phải được thay đổi mỗi 3 đến 4 ngày. Các phiên bản không thấm nước bảo vệ da khỏi sự không tự chủ.
Kiếm soát đau
PUs có thể gây ra đau đáng kể. Đau nên được theo dõi thường xuyên bằng cách sử dụng một thang đo mức độ đau. Điều trị đau đầu tiên là điều trị chính PUs, những cơn đau từ nhẹ đến trung bình điều trị bằng NSAID hoặc acetaminophen. Hạn chế điều trị bằng Opioid, bởi vì thuốc an thần thúc đẩy sự bất động. Tuy nhiên, các thuốc opioid hoặc các chế phẩm nonopioids bôi tại chỗ như hỗn hợp thuốc gây tê tại chỗ có thể cần thiết trong quá trình thay băng và làm sạch. Ở những bệnh nhân suy giảm nhận thức, những thay đổi trong dấu hiệu sinh tồn có thể được sử dụng làm chỉ điểm đau.
Kiểm soát nhiễm trùng
PUs cần được đánh giá liên tục về các dấu hiệu nhiễm khuẩn như tăng ban đỏ, mùi hôi, ấm áp, chảy dịch, sốt và số lượng WBC cao. Lành vết thương kém làm tăng nguy cơ nhiễm trùng. Những triệu chứng bất thường này định hướng nên tiến hành nuôi cấy tổn thương. Tuy nhiên, vì tất cả các PUs bị bội nhiễm, nên cần thận trọng khi giả thích kết quả, điều trị dựa vào số lượng vi khuẩn hơn là sự có mặt của vi khuẩn.
Nhiễm trùng vết thương khu trú có thể được điều trị tại chỗ với các tác nhân như bạc Sulfadiazine, mupirocin, polymyxin B và metronidazole. Bạc sulfadiazine và các thuốc bôi tương tự nên được sử dụng thận trọng vì chúng có thể làm khó quan sát vết thương bên dưới và khó loại bỏ. Một thử nghiệm dùng kháng sinh tại chỗ trong 2 tuần điều trị tất cả các PUs đêm lại hiệu quả sạch nhưng không lành tổn thương dù điều trị PUs thích hợp 2 đến 4 tuần được khuyến cáo. Điều trị viêm mô bào, nhiễm khuẩn huyết, hoặc viêm tủy xương bằng kháng sinh toàn thân, sử dụng dựa vào nuôi cấy mô, nuôi cấy máu, cả hai hoặc lâm sàng nghi ngờ chứ không có do nuôi cấy bề mặt.
Đánh giá nhu cầu dinh dưỡng
Tình trạng thiếu dinh dưỡng gặp phổ biến ở những bệnh nhân có loét tỳ đè và là một yếu tố nguy cơ dẫn đến lành vết thương chậm. Dấu hiệu suy dinh dưỡng bao gồm albumin <3,5 g / dL (35g/L) hoặc cân nặng < 80% cân nặng lý tưởng. Protein ăn vào từ 1,25 đến 1,5 g / kg / ngày, đôi khi cần bổ sung đường uống, mũi dạ dày hoặc đường tiêm, là điều cần thiết để chữa bệnh đạt tối ưu. Nghiên cứu gần đây, những bệnh nhân không có dấu hiệu thiếu hụt dinh dưỡng thì không hỗ trợ bổ sung vitamin hoặc calo.
Điều trị bổ trợ
Nhiều liệu pháp bổ trợ đang được cố gắng để thúc đẩy điều trị PUs:
Phương pháp áp lực âm:
Phẫu thuật áp suất âm (bịt kín hút chân không, hoặc VAC) áp dụng hút vào vết thương. Nó có thể được sử dụng để làm sạch vết thương. Chưa có bằng chứng chất lượng cao về hiệu quả, nhưng phương pháp điều trị bằng áp lực âm đã cho thấy một số hứa hẹn trong những nghiên cứu nhỏ.
Xem thêm:
Kỹ thuật điều trị vết loét bằng máy hút áp lực âm trên người bệnh đái tháo đường
Các yếu tố tăng trưởng tái tổ hợp tại chỗ:
Một số bằng chứng cho thấy các yếu tố tăng trưởng tái tổ hợp tại chỗ (ví dụ như yếu tố tăng trưởng thần kinh, yếu tố tăng trưởng có nguồn gốc từ tiểu cầu) và các chất tương đương da tạo điều kiện lành vết thương.
Liệu pháp kích thích điện:
Liệu pháp kích thích điện kết hợp với liệu pháp băng vết thương tiêu chuẩn có thể làm lành vết thương.
Siêu âm điều trị:
Đôi khi siêu âm được sử dụng, nhưng không có bằng chứng về lợi hay hại.
Liệu pháp từ tính, liệu pháp quang tuyến (laser), massage và liệu pháp oxy oxy hyperbaric:
Không có bằng chứng nào hỗ trợ hiệu quả của các phương pháp điều trị này.
Phẫu thuật
Những khiếm khuyết lớn, đặc biệt là khi lộ các cấu trúc cơ xương, đòi hỏi phải phẫu thuật đóng . Ghép da có ích cho các khiếm khuyết lớn, nông. Tuy nhiên, do ghép không làm tăng cung máu nên phải tiến hành các biện pháp để ngăn ngừa áp lực phát triển đến mức thiếu máu và suy nhược. Trên các phần nổi xương lớn (thường là xương hàm, ụ ngồi và mấu chuyển) lựa chọn vạt da cơ, vì giảm bớt áp lực và giàu mạch máu. Phẫu thuật có thể nhanh chóng cải thiện chất lượng cuộc sống ở bệnh nhân PUs. Kết quả phẫu thuật tốt nhất nếu trước đó là điều trị tối ưu tình trạng thiếu dinh dưỡng và các rối loạn phối hợp.
Xem thêm: CÁCH CHỮA VẾT THƯƠNG BỊ HOẠI TỬ
Phòng ngừa vết thương hoại tử do loét tỳ đè
Yêu cầu phòng ngừa
Xác định bệnh nhân có nguy cơ cao
Thay đổi tư thế
Chăm sóc và vệ sinh da cẩn thận, nên sử dụng các sản phẩm vệ sinh da có chưa chất chống nhiễm khuẩn như găng tay tắm khô
Tránh việc bất động
Bệnh nhân có nguy cơ cần được đánh giá dựa trên đánh giá của bác sỹ lâm sàng và sử dụng các thang đánh giá nguy cơ
Điều trị và dự phòng bệnh trùng nhau đáng kể.
Phương châm phòng ngừa chính là thay đổi tư thế thường xuyên. Áp suất không nên liên tục trên bất kỳ bề mặt xương nào trong> 2 giờ. Những bệnh nhân không thể di chuyển được thì phải được thay đổi tư thế và lót bằng gối. Bệnh nhân phải được xoay ngay cả khi họ đang nằm trên nệm áp suất thấp. Các điểm áp suất cần được kiểm tra tình trạng da đỏ hoặc chấn thương ít nhất mỗi ngày một lần trong điều kiện ánh sáng đầy đủ.
Bệnh nhân và người thân cần phải được hướng dẫn để kiểm tra bằng thị giác hàng ngày và đánh dấu các vị trí nguy cơ hình thành vết loét.
Ngăn ngừa sự thâm nhiễm và nhiễm trùng thứ phát cần chú ý hàng ngày đến vệ sinh và khô. Có thể sử dụng đệm bảo vệ, gối hoặc da cừu để tách các bề mặt cơ thể. Ga giường và quần áo nên được thay đổi thường xuyên. Ở những bệnh nhân không tự chủ, loét cần được bảo vệ khỏi sự nhiễm bẩn; có thể dùng băng tổng hợp.
Hoại tử da có thể được ngăn ngừa bằng cách rửa và làm sạch cẩn thận (chải và không chà xát da) và sử dụng các loại kem chống nấm, kem dưỡng ẩm hoặc khăn bảo vệ da. Việc sử dụng băng keo phải được giảm thiểu, bởi vì nó có thể gây kích ứng và thậm chí có thể rách da mỏng. Các khu vực có ma sát có thể dùng bột talc trơn. Việc sử dụng bột bắp không được khuyến khích vì nó có thể tạo điều kiện cho vi sinh vật phát triển.
Quan trọng nhất là phải tránh cố định bất động. Các thuốc an thần cần được giảm thiểu và bệnh nhân cần được di chuyển nhanh nhất và an toàn nhất có thể.
Những điểm chính PUs có thể phát triển thứ phát sau bất động và nằm viện, đặc biệt ở những bệnh nhân lớn tuổi, không tự chủ được hoặc thiếu dinh dưỡng.
Rủi ro của PU đánh giá trên thang đo tiêu chuẩn cũng như đánh giá của các bác sĩ có chuyên môn.
PUs được phân đoạn theo độ sâu của vết loét, nhưng tổn thương mô có thể sâu hơn và trầm trọng hơn so với khám lâm sàng.
Đánh giá nhiễm trùng vết thương tại chỗ ở bệnh nhân bị PUs (đôi khi biểu hiện là không liền), đường rò, viêm mô bào, sự lan truyền vi khuần(ví dụ, viêm nội tâm mạc hoặc viêm màng não), viêm tủy xương, và suy dinh dưỡng.
Điều trị và giúp ngăn ngừa PUs bằng cách giảm áp lực, định vị lại thường xuyên, và sử dụng lớp đệm bảo vệ và các bề mặt hỗ trợ có thể động (bằng điện) hoặc tĩnh (không cấp điện)
Giảm lượng vi khuẩn và làm lành vết thương cần thường xuyên làm sạch và băng.
Áp dụng các màng trong suốt hoặc hydrogel (nếu dịch là tối thiểu), hydrocolloids (nếu dịch ra nhẹ đến trung bình), alginates (nếu dịch nhiều), hoặc băng bọt (đối với một số lượng lan tràn).
Điều trị đau với thuốc giảm đau, nhiễm khuẩn vết thương tại chỗ bằng kháng sinh tại chỗ, viêm mô bào hoặc nhiễm trùng hệ thống với thuốc kháng sinh toàn thân.
Phẫu thuật đóng các khiếm khuyết lớn, đặc biệt là những khuyết tật có lộ cấu trúc cơ xương.
Trước khi phẫu thuật cần tối ưu hóa tình trạng dinh dưỡng và điều trị rối loạn kèm theo.
Giúp ngăn ngừa PUs ở những bệnh nhân có nguy cơ cao với chăm sóc vết thương tỉ mỉ, giảm áp lực, và tránh bất động.
Xem thêm:
Bách khoa về chăm sóc vết thương
Bấm vào ảnh để tải App Bluecare




Be the first to comment